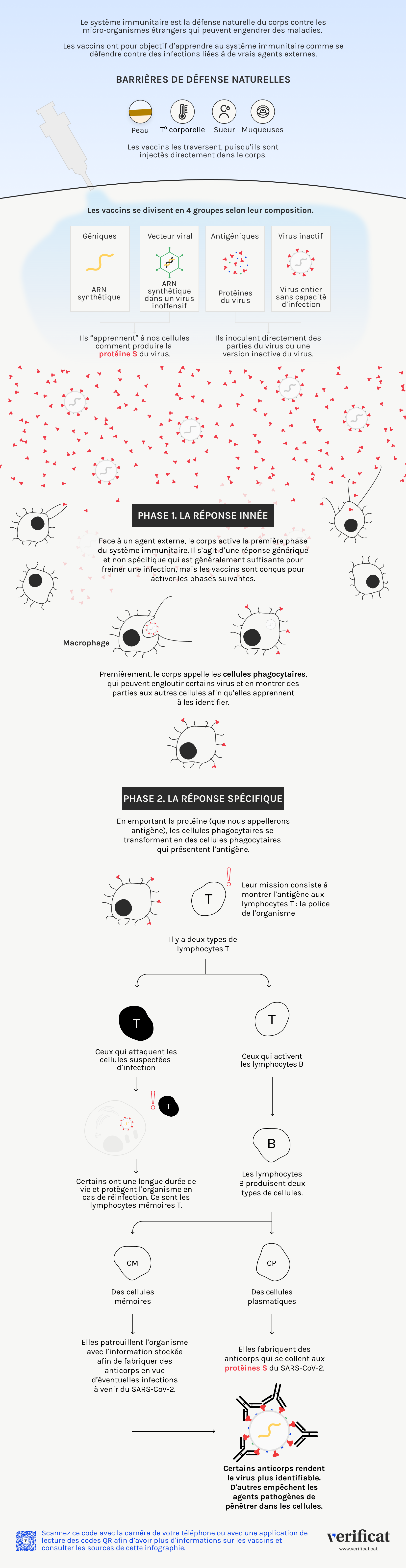
Qu’est-ce qui différencie le vaccin CVnCoV des vaccins à ARNm de Pfizer et Moderna ?
L’entreprise pharmaceutique CureVac a mis au point une formule candidate de vaccin, le CVnCoV, qui …

L’entreprise pharmaceutique CureVac a mis au point une formule candidate de vaccin, le CVnCoV, qui se soumet en ce moment même à des essais cliniques de phases 2/3 et 3, en vue d’évaluer son efficacité, sa sécurité et son immunogénicité. L’entreprise a annoncé le 19 avril qu’elle avait entamé les procédures de demande d’autorisation. Il s’agit d’un vaccin à ARN messager qui transporte les instructions permettant de fabriquer la protéine spike (S), une technologie similaire aux vaccins de Pfizer/BioNTech et Moderna. Cependant, à la différence de ses concurrents, il contient de l’ARN qui a été mis au point avec des nucléotides naturels (bases du matériel génétique) et non artificiels comme c’est le cas des autres vaccins faisant appel à cette technologie. Comme les vaccins de Pfizer et Moderna, CVnCoV a été testé à l’aide d’une lignée cellulaire, dans son cas d’origine tumorale, et non embryonnaire comme dans les deux autres vaccins.
L’ARN est une très longue chaîne composée de quatre types différents de nucléotides, dont l’ordre change (comme c’est aussi le cas du SARS-CoV-2), à l’instar d’un cadenas numérique qui comporterait des milliers de molettes, mais avec seulement quatre options possibles : A, C, G et U (T dans le cas de l’ADN). Chaque lettre représente un nucléotide différent. Aussi bien le vaccin de Pfizer que celui de Moderna utilisent un ARN à base de nucléotides modifiés : l’un d’entre eux, l’uracile (U) a été remplacé par un nucléotide artificiel, et ce, afin de rendre la molécule plus stable, dans la mesure où elle est normalement très fragile.
Modification des proportions
Le vaccin de CureVac n’utilise que des nucléotides naturels, qui forment ainsi l’ARN qui se dirigera vers les cellules à l’intérieur de capsules lipidiques de protection. Au lieu de changer la nature des molécules (elles restent naturelles), le laboratoire allemand modifie leur proportion afin d’assurer une meilleure stabilité. « Elles augmentent le pourcentage de C et de G [deux nucléotides de la chaîne] afin d’améliorer la réponse immunitaire innée de la cellule », explique à Verificat Sonia Zúñiga, virologue du Centre national de biotechnologie (CNB-CSIC) en Espagne. « Cela favorise l’ensemble de la cascade de la réponse immunitaire qui s’enclenche par la suite », c’est-à-dire que cela facilite la création d’anticorps et de cellules T, ce que l’on désigne par le nom de système immunitaire adaptatif. En bref, la réponse immunitaire devrait être plus puissante qu’avec les vaccins de Pfizer et Moderna.
Ainsi, le vaccin de Curevac réussit à déclencher une réponse immunitaire puissante avec une dose plus faible. « Lors des essais cliniques, [les scientifiques] utilisent une dose beaucoup plus faible » qu’avec les autres vaccins à ARNm, indique Zúñiga. Ils n’injectent que 12 microgrammes de formule, contre 30 pour Pfizer et 100 pour Moderna. Avec la même matière, l’entreprise peut ainsi produire davantage de vaccins.
Une formule stable à des températures relativement élevées
L’un des aspects les plus intéressants du vaccin CVnCoV concerne sa stabilité à une température de 5°C pendant trois mois, de sorte qu’il est possible de le stocker dans un réfrigérateur classique, à la différence des formules de Pfizer et Moderna, qui doivent être stockées, respectivement, à -70 et -20°C. « La couche lipidique qui l’enveloppe [obtenue auprès d’une entreprise canadienne] permet de la conserver trois mois à cette température », souligne la virologue du CNB. Cette caractéristique représente un avantage en vue de la distribution dans des pays en voie de développement, qui peuvent ne pas disposer des infrastructures pour stocker les doses à des températures très basses.
La lignée cellulaire HeLa
Lors du développement de ce vaccin, des essais ont été réalisés à l’aide de la lignée cellulaire HeLa, d’origine tumorale. Il s’agit de la plus ancienne des lignées cellulaires humaines et également de la plus utilisée. Elle a été créée en 1951 à partir de cellules tumorales d’une patiente décédée d’un cancer du col de l’utérus. Des essais ont également été réalisés avec des protéines et sur des souris de laboratoire avant que le vaccin ne soit administré à l’être humain.
« Chaque lignée cellulaire présente des avantages et des inconvénients et on l’utilise l’une ou l’autre selon les besoins », explique Zúñiga. Quoi qu’il en soit, toutes « ont été créées en laboratoire, et si l’on s’intéressait à leur composition génétique, elles ne ressembleraient plus beaucoup à la lignée d’origine », rappelle-t-elle.